
Mój pacjent jest spastyczny – jak go wspierać?
Joanna Tokarska – fizjoterapeutka, twórczyni projektu Fizjopozytywni: fizjopozytywni.pl
Spastyczność to częsty problem wśród osób ze schorzeniami neurologicznymi. Jeżeli jesteś lekarzem_ką i na co dzień pracujesz z osobami chorymi bądź osobami z niepełnosprawnościami, masz sporą szansę na spotkanie się właśnie z tym zaburzeniem. Spastyczność wpływa na wiele sfer życia. O jednych mówi się często, a o innych nie wspomina się wcale lub prawie wcale – dotyczy to przede wszystkim sfery seksualności i życia intymnego. No ale czemu się dziwić, skoro o jakość życia intymnego osoby pacjenckie rzadko kiedy są pytane w czasie standardowej konsultacji, a co dopiero o wpływ spastyczności na to życie.
Spastyczność sama w sobie nie jest tematem łatwym. Może przyjmować wiele postaci i w różnoraki sposób wpływać na funkcjonowanie osoby. Spotkasz pacjentów, dla których spastyczność będzie poważnym problemem, a będą też tacy, u których nie będzie wpływała znacznie na poruszanie się i nie specjalnie będą chciały z nią walczyć.
Skąd się bierze spastyczność?
W dużym uproszczeniu można powiedzieć, że spastyczność jest swego rodzaju zaburzeniem komunikacji pomiędzy „szefem”, jakim jest ośrodkowy układ nerwowy, a „pracownikami”, którymi są mięśnie. To właśnie ta komunikacja umożliwia zdrowej osobie wykonywanie ruchów w sposób płynny i skoordynowany w polu grawitacji. Jeżeli zastanawiasz się, skąd się wzięła grawitacja w rozważaniach nad patologiami układu nerwowego, zwróć uwagę, że przeciwstawianie się jej jest podstawowym zadaniem, jakie realizuje ciało każdego człowieka w sposób niemal nieprzerwany. Jeśli czytasz ten tekst jadąc autobusem do pracy, istnieje duża szansa, że receptory w Twoim ciele nieprzerwanie komunikują się z układem nerwowym, który „nakazuje” Twoim mięśniom utrzymanie tułowia, głowy i innych części ciała w odpowiednim napięciu, aby nie „rozsypać się” jak domek z kart. Jednocześnie te same struktury regulują to napięcie w taki sposób, żeby kciuk płynnie poruszał się po ekranie telefonu i przewijał tekst. Idealna współpraca.
Właśnie tej idealnej współpracy brakuje osobom doświadczającym spastyczności. Ich mięśnie napinają się w niekontrolowany sposób, a zarządzanie tym napięciem jest mocno ograniczone. Więcej na ten temat pisałam tutaj.
Jak pomóc osobie ze spastycznością?
Kluczem do skutecznej pomocy osobie doświadczającej spastyczności jest zrozumienie istoty tego zaburzenia. Spastyczność jest bowiem w dużej mierze zjawiskiem dynamicznym. Oznacza to, że osoba chora w jednej chwili może wyglądać i zachowywać się „normalnie”, aby w następnej leżeć na ziemi z nienaturalnie wykręconymi kończynami. Tak bywa. Szczególnie ciężka potrafi być spastyczność u osób z uszkodzonym rdzeniem kręgowym. Niekontrolowane skurcze mięśni potrafią doprowadzić nawet do osunięcia się z wózka czy serii „kopniaków” niedowładną nogą. Z kolei u osób z uszkodzonym mózgiem np. na skutek udaru nie będzie rzadkością ręka „żyjąca własnym życiem”. Tego typu problemy zazwyczaj nasilają się pod wpływem emocji, co w wypadku aktywności seksualnej może stanowić poważny problem.
Jeżeli widzisz osobę z niedowładną kończyną, która tą kończyną ruszyła w momencie kichnięcia, ziewnięcia lub emocji, powstrzymaj się od chwalenia „o widzę, że wraca władza”. Bardzo możliwe, że kończyna poruszyła się na skutek spastyczności, a nie powrotu funkcji.
Emocjewpływająnanapięciemięśniowe. Podczas ich doświadczaniaosoby ze spastycznościąobserwująsamoistneruchykończyndotkniętychspastycznością
Prowokacja? Nie, dziękuję.
Pomino złożoności reakcji ruchowych towarzyszących spastyczności można świadomie na nie wpływać. Mówiąc wprost, poprzez odpowiednie zachowania da się w znaczący sposób polepszyć komfort osoby narażonej na niekontrolowane napięcia mięśni. Znajomość prostych zasad może pomóc w odpowiednim poradnictwie dotyczącym zarówno czynności dnia codziennego, jak i aktywności seksualnych.
Już wyżej wspomniałam, że emocje są tym bodźcem, który może prowokować spastyczność. Warto więc zadbać o przyjazną atmosferę w miejscu, gdzie spotykasz pacjentów, zwłaszcza osoby mające trudność w poruszaniu się. W wypadku spastyczności pospieszanie, uwagi dotyczące braku czasu czy po prostu napięta atmosfera na pewno nie będą pomocne.
Jeśli używasz w swojej praktyce sprzętów typu stetoskop, głowica do USG, czy wziernik, które mają bezpośredni kontakt z ciałem pacjenta czy pacjentki – pamiętaj by je ogrzać do temperatury ciała. Pozwoli to zmniejszyć ryzyko spastyczności i ułatwi wizytę osobie pacjenckiej i Tobie.
Nie mniej ważny jest sposób przeprowadzania badania bądź innej interakcji wymagającej fizycznego kontaktu z pacjentem_ką. Dotyk jest bowiem jednym z głównych bodźców prowokujących spastyczność. Jeżeli jest szybki i zimny (np. zimna głowica do USG) będzie prowokował patologiczne napięcie. Jeżeli zaś będzie powolny, ciepły, uważny, będzie zmniejszał ryzyko wzrostu napięcia. Mając kontakt z osobą ze spastycznością, warto podczas konsultacji medycznej zapytać ją o to jaki dotyk jest dla niej/dla niego akceptowalny. Zazwyczaj osoby doświadczające spastyczności wiedzą, co najlepiej się sprawdza w ich wypadku.
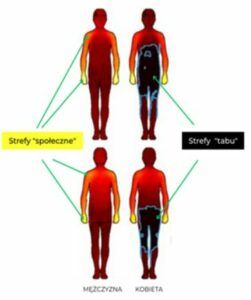
Opracowanie własne na podstawie Suvilehto i wsp. 2015.
Strefy ciała zaznaczone kolorem ciemnym i czarnym należą do stref, gdzie dotykanie przez obcą osobę jest nieakceptowalne społecznie. Strefy jasne i żółte to strefy „społeczne”, gdzie dotyk jest kulturowo akceptowany. Świadome korzystanie z dotyku jako interwencji może zmniejszyć ryzyko wywołania spastyczności i ułatwić procedurę medyczną.
W jaki sposób wspierać osoby ze spastycznością w kontekście aktywności seksualnej i wizyty w gabinecie?
Jeżeli interwencja medyczna wymaga ułożenia pacjenta czy pacjentki w konkretnej pozycji, warto pamiętać, że zarówno przejście do tej pozycji, jak i utrzymanie jej może wzmagać reakcje spastyczne. Przykładem trudnej aktywności dla osób ze spastycznością jest skorzystanie z fotela dentystycznego, gdzie nie ma podłokietnika, na którym można oprzeć niedowładną kończynę. Brak takiego podporu to nie tylko dyskomfort, ale także możliwość wywołania patologicznego napięcia, które obejmie nie tylko ramię, ale i tułów, a dalej szyję i okolice żuchwy utrudniając dentyście przeprowadzenie leczenia. Jeszcze większy problem stanowi skorzystanie z fotela ginekologicznego, na który nie tylko należy się wspiąć, ale także rozłożyć nogi, co przy spastycznych przywodzicielach często stanowi „mission impossible”.
Aktywności opisane powyżej występują nie tylko w gabinetach, ale również w zaciszu domowym podczas sytuacji, gdzie spastyczność naprawdę jest ostatnią z porządnych reakcji. Oczywiście mam na myśli aktywności o charakterze seksualnym. Niemożność utrzymania wybranej pozycji, trudności z rozchyleniem nóg, niekontrolowane ruchy kończyn to tylko część problemów, jaki zgłaszają osoby ze schorzeniami neurologicznymi w kontekście aktywności seksualnych. Szerzej ten temat omawiam w książce „Zaburzenia seksualne a fizjoterapia” pod redakcją Małgorzaty Starzec-Proserpio.
Rozwiązaniem przynajmniej części z tych problemów w sytuacji gabinetowej może być zaproponowanie podparcia spastycznych kończyn przy pomocy wałka czy zwiniętego ręcznika.
Warto także mieć przygotowane alternatywne wersje wykonania danej procedury, jak np. badanie w innej niż standardowa pozycji. Osoby na co dzień doświadczające trudności z kontrolowaniem własnego ciała na pewno to docenią.
Proste rozwiązanie w postaci podparcia spastycznych kończyn poduszkami może wpłynąć również na poprawę jakości aktywności intymnej osoby ze schorzeniem neurologicznym.
Symptomy „minus”
Niekontrolowane napięcie i „szalone kończyny” to dużo? Niestety to nie koniec. Spastyczność idzie bowiem w parze ze zmianami strukturalnymi w obrębie zajętych części ciała. Oznacza to, że różnią się one budową od tych zdrowych. Najczęstsze zmiany to zmniejszenie ilości tkanki mięśniowej na rzecz tkanki łącznej, zmiany w obrębie budowy komórek mięśniowych, skrócenie długości mięśni, czyli popularne przykurcze.
Co więcej, w długo unieruchomionych stawach mogą pojawiać się zwapnienia, nerwy przechodzące przez sztywne struktury mogą ulegać uwięźnięciu, a ukrwienie zajętych rejonów ciała może być zmienione. Jak widzisz, spastyczna kończyna to nie tylko „dziwne ułożenie” – to kompleksowe, często bolesne i dokuczliwe zjawisko. Właśnie dlatego chwytanie za spastyczną rękę czy nogę, ciągnięcie, układanie na siłę w anatomicznej pozycji nie jest dobre. Jeśli dodamy do tego fakt, że wiele osób ma zaburzone czucie, naprawdę należy zachować ostrożność.
Kto pyta, nie błądzi
Spastyczność może przyjmować rozmaite formy. Może zaskakiwać, wydawać się niezrozumiała i trudna w zarządzaniu. Za każdą spastycznością stoi jednak człowiek – ekspert w tej dziedzinie – właściciel. Prawdopodobnie sytuacja, której doświadcza nie wydarza się po raz pierwszy i prawdopodobnie zna najlepsze dla siebie rozwiązanie. Istnieje jednak duże ryzyko, że nie zapyta o tematy trudne jak życie seksualne. To po naszej – medyków i medyczek stronie leży uważność na ten aspekt oraz opiekowanie się wszystkimi elementami zdrowia, także zdrowiem seksualnym. Pierwszy krok, to zapytać.
Jeżeli chcesz wiedzieć więcej na temat spastyczności, sprawdź nagrania zrealizowane w ramach projektu Fundacji Zdrowie Jest Najważniejsze.